Что можно кушать при тэла
Содержание статьи
Питание при тромбозе глубоких вен нижних конечностей
Особая программа питания входит в ряд профилактических мер по предупреждению развития тромбов (увеличения кровяных сгустков, которые препятствуют нормальному проходу крови через просвет сосудов). Диета при тромбозе в комплексе с другими мероприятиями позволяет сократить риск разрастания сгустков крови и назначается при лечении больного. Медики рекомендуют не только принимать лекарственные препараты, но и придерживаться системы питания для людей в группе риска.

Питание при тромбозе: общие сведения
Больным, прежде всего, необходимо выработать новый питьевой режим, при котором количество выпиваемой жидкости (в первую очередь, воды) должно достигать установленной нормы (1,5-2 л). Из ежедневного рациона следует убрать продукты с повышенным содержанием витаминов C и K.
Мнение эксперта
Лечение тромбоза включает прием антикоагулянтов, в частности – Варфарина. Данный препарат подразумевает соблюдение строгой диеты, ограничивающей количество продуктов, богатых витамином К. В первую очередь это зеленый чай, шпинат, листовой салат, капуста, говяжья печень.
Врач сосудистый хирург, флеболог
Осипова Екатерина Яковлевна
Некоторые полезные продукты позволяется съедать только в ограниченном количестве, так как витамины в их составе не только оказывают благотворное влияние и способствуют выздоровлению в целом, но и повышают свертываемость крови, а это в данном случае нежелательно. Речь идет о салате в листьях, плодах шиповника, томатах, различных видах капусты, печени и других субпродуктах, ягодах смородины. Эти продукты нужно ограничивать в рационе до того момента, пока риск тромбоза не сократится.
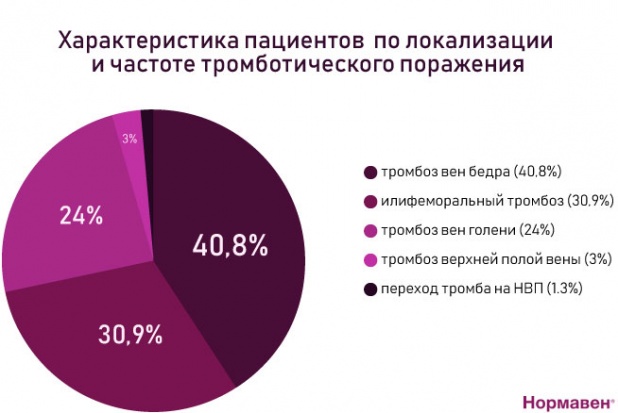 Статистика по локализации тромботического поражения
Статистика по локализации тромботического поражения
Правильное питание при тромбозе (Thrombosis) полностью исключает копченые изделия, соленое, сладкое. Пациент должен больше употреблять растительных продуктов – овощей, фруктов, растительных масел, бобовых и зерновых культур. Многих интересует, можно ли добавлять в пищу уксус, есть перец и чеснок, острый хрен, если угроза заболевания минимизирована? Медики не запрещают эту еду, а вот на алкогольные напитки и острые блюда накладывается табу.
Диета при тромбозе базируется на рационе, обогащенном полиненасыщенными жирами, витамином E и клетчаткой. Предпочтение нужно отдавать блюдам, приготовленным на пару, тушеным и вареным. Продукты также можно нарезать и запекать. Количество пищи животного происхождения нужно сократить.
Чем полезны продукты, являющиеся главными источниками клетчатки? Свежие овощи и фрукты улучшают эластичность стенки сосудов.

Питание при тромбозе: рекомендации
Питание при тромбозе вен: что нельзя есть? Прежде всего, нужно перестать регулярно пить кофе или алкоголь. Колбасные изделия, цитрусовые, выпечка, копчености, десерты, консервы, молочные продукты, ягоды смородины должны исчезнуть из ежедневного меню.
Диета при тромбозе глубоких вен направлена на то, чтобы сократить потребление продуктов, из-за которых показатели свертываемости крови увеличиваются. Пациенту необходимо, наоборот, стремиться к тому, чтобы кровь была жидкой.
Режим питания строится на потреблении постного мяса, свежих овощей и фруктов. Фундамент диеты при тромбозе вен составляют продукты с Омега-3 и витамином Е.
!
Хлебобулочные изделия должны быть исключены из рациона.
Витамин Е предупреждает распадов жиров поли- и мононенасыщенного типа. Его принимают в виде капсул или таблеток в рамках установленного режима. Также витамин Е в концентрированной форме содержится в подсолнечных семенах, кунжуте и семени льна, пророщенных ростках пшеницы, авокадо. Полезны также масла – льняное и оливковое, но только холодного отжима.
Насыщенные жиры должны быть ограничены. При проблемах с сосудами стоит употреблять шоколад (75% и более), сало, мясо, твердые сыры высокой жирности, сливочное масло. Организму будет сложно переработать эти продукты по сравнению с быстроусвояемым сахаром, но этот источник энергии для клетки гораздо лучше.
Очищенная мука, сахар, газированные напитки, сладкие хлопья и все остальные простые углеводы способствуют накоплению лишнего жира, происходят колебания уровня глюкозы в крови. Чем больше есть сладкого, тем больше увеличивается вязкость крови, а это чревато проблемами с тромбами.
Мнение эксперта
Не рекомендуется резко прекращать употребление продуктов, которые вы ели до манифестации болезни. Вместо этого врачи рекомендуют вводить новые правила питания постепенно, чтобы организм к ним привык и не испытывал стресс.
Врач сосудистый хирург, флеболог
Осипова Екатерина Яковлевна
Диета при тромбозе: меню
Еда при тромбозе и варикозе должна быть сбалансированной и подобранной специально для разжижения крови. Диета при обострении заболевания более строгая, а в обычные дни можно есть ту же пищу, которая полезна для любого здорового человека.
Варианты меню на три дня
Первый день. На завтрак можно приготовить отруби. На полдник можно съесть разрешенные фрукты, в обеденное время – суп без поджаренных овощей (допускается поджарка только на оливковом масле). Вечером предлагается тушеное овощное рагу и отвар из трав.
Второй день. Позавтракать можно гречневой кашей. На перекус перед обедом подойдут фрукты или паровые овощи. На обед можно съесть рыбный суп, а также ягодный кисель. В качестве ужина подойдет тушенный с овощами картофель.
Третий день. На завтрак можно приготовить кашу из темного риса, грудку курицы. В качестве перекуса подойдут орехи (кешью), на обед – овощной салат. На ужин предлагается тыквенное рагу с ягодами, травяной напиток.

Питание при тромбозе глубоких вен нижних конечностей
Диета при тромбозе глубоких вен нижних конечностей способствует похудению, уменьшению вязкости крови, улучшению стула. Сосуды становятся чище, а их стенки – эластичнее. В целом в организме активизируются процессы метаболизма.
!
Составлением диеты занимается врач, который назначает лекарственные препараты и учитывает их сочетаемость.
Диета при проблемах с венами нижних конечностей вводится только на три-четыре недели, и за это время можно достичь положительного результата. Некоторые продукты способны снижать действенность избранных медикаментов.
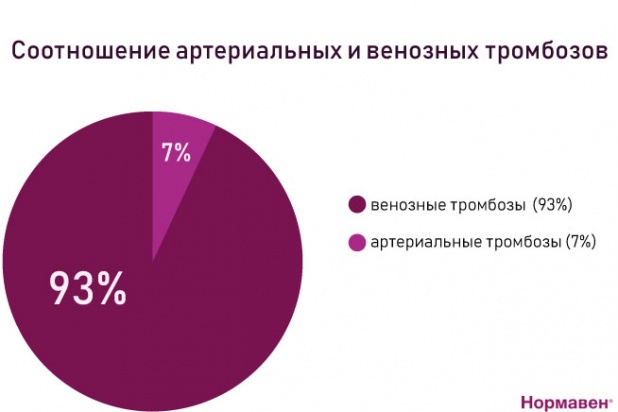 Соотношение венозных и артериальных тромбозов
Соотношение венозных и артериальных тромбозов
Питание при тромбозе нижних конечностей предполагает употребление в пищу лука (в сыром или приготовленном виде), чеснока, ягод, имбиря, рыбьего жира, овощей. Постное мясо (отварное или на пару) можно есть три раза в неделю.
!
Исключить из рациона нужно полностью те продукты, которые ухудшают кровообращение, происходит застой венозной крови и образуются тромбы.
При проблемах с тромбами нужно полностью исключить сахар, копченые продукты, сладости, консервы, спиртное, соки, полуфабрикаты, кофе.
Для профилактики заболеваний, связанных с образованием тромбов, предупреждения застойных явлений и улучшения кровообращения в ногах можно использовать специальные кремы и комплексы витаминов.
Диета при тромбозе геморроидальных узлов
При таком поражении указанных узлов отрегулированная система приема пищи должна помочь улучшить перистальтику кишечника и предотвратить запоры. Очень важно, чтобы стул поддерживался в норме. При нарушении режима болезнь может прогрессировать до острого геморроя (Haemorrois).
В рационе необходимо достаточное присутствие клетчатки, регулирующей работоспособность кишечника. Необходимо добиться снижения уровня холестерина за счет продуктов с повышенным содержанием растворимых растительных волокон.
!
В меню следует включить бобовые, субпродукты, фрукты и водоросли.
Пектиновые вещества относятся к группе растворимых. При растворении они набухают и вбирают в себя со стенок кишечника токсины. За счет этого замедляется всасывание глюкозы, как результат – понижается уровень сахара в крови. Микрофлора расщепляет пектины в толстом кишечнике, за счет чего обеспечивается требуемый уровень кислотности.
 Диета при тромбозе: продукты
Диета при тромбозе: продукты
Продукты
Больному показана пища с содержанием полиненасыщенных жиров. Идеальными продуктами в этом плане являются рыбий жир и льняное масло. Минимальное потребление рыбы – два раза еженедельно. В рацион обязательно включают форель, сельдь, скумбрию и другую рыбу, отловленную в естественной среде.
Что можно есть:
- разрешается употребление бобовых культур, подсолнечных семян, блюд из тыквы,
- сухофрукты,
- благотворное воздействие на организм в случае рассматриваемого заболевания оказывают травяные отвары (ромашка, крапива),
- при выборе чая предпочтение отдавать зеленому.
Какие еще продукты питания следует употреблять больному? Суп из овощей, картофель, овощи, ягоды и фрукты положительно повлияют на состояние здоровья. Чеснок, лук, авокадо и пророщенная пшеница также должны войти в обязательный список продуктов.
Когда требуется строгое соблюдение правил
Строгая диета предусмотрена только на ограниченный отрезок времени – при обострении болезни. Когда состояние нормализуется, можно начинать расширять меню, но не нарушать принципы сбалансированного рациона.
Если должным образом придерживаться советов и выбирать только здоровые продукты, можно значительно облегчить свое состояние после болезни и почувствовать, как качество жизни изменилось в лучшую сторону.
Помимо назначенного флебологом лечения, соблюдения диеты и коррекции образа жизни, в качестве дополнительного средства при тромбозе можно использовать продукцию Нормавен®. Систематическое применение Крема и Тоника для ног позволяет уменьшить симптомы болезни, снять усталость и ощущение тяжести в нижних конечностях, минимизировать отеки и судороги, сократить интенсивность сосудистого рисунка. Клинические исследования Крема для ног Нормавен® доказали, что достижения этих результатов можно добиться в течение 3-месячного курса применения средства. Крем и тоник Нормавен® были разработаны специалистами фармацевтической компании ВЕРТЕКС, имеют необходимые документы и сертификаты.
Видео: продукты, запрещенные при тромбозе ‒ диета
Компания «ВЕРТЕКС» не несет ответственности за достоверность информации, представленной в данном видео ролике. Источник —
Флебологический центр
Для точной диагностики обращайтесь к специалисту.
Источники:
- Савельев В.С. Флебология — Руководство для врачей — Москва. Медицина. 2001.
- Кашежева, А.З. Лекарственное происхождение гипергомоцистеинемии / А.З. Кашежева, В.С. Ефимов // Тромбоз, гемостаз, реология. – 2001.
- https://www.researchgate.net/publication/50941024_Diet_and_Thrombosis_Risk_Nutrients_for_Prevention_…
- https://www.ncbi.nlm.nih.gov/pubmed/21455854
- https://www.pubfacts.com/detail/15706483/Diet-and-aging-bearing-on-thrombosis-and-hemostasis
- https://www.cambridge.org/core/journals/british-journal-of-nutrition/article/diet-and-haemostasis-ti…
- https://cyberleninka.ru/article/n/vegetarianskie-diety-v-lechebnom-pitanii
- https://cyberleninka.ru/article/n/vozmozhnosti-nizkokaloriynoy-diety-po-snizheniyu-riska-trombozov-u-bolnyh-arterialnoy-gipertoniey-s-metabolicheskim-sindromom
Для точной диагностики обращайтесь к специалисту.
Источник
Тромбоэмболия лёгочной артерии — Инновационный сосудистый центр — ИСЦ

Кратко о заболевании
Тромбоэмболия легочной артерии (ТЭЛА) — критическое состояние, вызываемое закупоркой лёгочной артерии или её ветвей тромбами, которые образуются чаще в крупных венах нижних конечностей или таза и переносятся током крови через правые отделы сердца в легочные артерии, вызывая тяжелое нарушение кровообращения. Тромбоэмболия является одной из основных причин смерти в современном мире, уступая лишь болезням сердца, онкологии и травмам.
Основным способом снижения смертности от тромбоэмболии легких является ее предупреждение. Для этого пациенты перед хирургическими операциями, при отеках ног и после длительного вынужденного сидячего положения должны быть обследованы с помощью ультразвукового сканирования вен на предмет развития скрытого венозного тромбоза.
Лечение массивной ТЭЛА эффективно только в случае, если больной пережил 6 часов после начала заболевания. Основу лечения составляет тромболитическая терапия, которую лучше всего проводить локально с помощью ангиографического катетера непосредственно в тромб. Если пациент переносит тромбэмболию, то в последствии у него может развиться хроническое повышение давления в легочной артерии — легочная гипертензия, которая приводит к развитию хронической сердечной недостаточности.
Методы лечения в ИСЦ
Наш Центр занимается лечением тромбоэмболии по технологии Aspirex. Зонд, вставляемый через крупную вену, позволяет быстро и эффективно удалить эмбол и обладает высокой аспирационной (то есть всасывающей) способностью.
Кроме того, мы устанавливаем через нижнюю полую вену специальные кава-фильтры, улавливающие и останавливающие тромбы.
Причины возникновения и факторы риска
Основным источником эмболии при ТЭЛА является тромбоз в системе нижней полой вены. Самым частым источником тромбоэмболов становится тромбоз глубоких вен (ТГВ) нижних конечностей. Он встречается у 84-93% случаев. В 3-7% имеет место тромбоз в полостях правой половины сердца и системе верхней полой вены. Иногда источник ТЭЛА установить не удается. Частота легочной эмболии при тромбозе крупных вен голеней составляет 46%, бедренных — 67%, подвздошных вен -77%. Чаще всего ТЭЛА развивается через 3-7 дней после ТГВ. Очень часто тромбоз и эмболия протекают бессимптомно. В 75% случаев при венозных тромбозах нижних конечностей обнаруживают скрытую ТЭЛА, а в 80% случаев лёгочной эмболии находят не проявившиеся клинически венозные тромбозы. Имеющиеся данные позволяют утверждать, что почти у 25% населения мира в тот или иной период жизни возникают венозные тромбоэмболические осложнения.
В России венозный тромбоз ежегодно возникает у 240 тысяч человек, у 100 тысяч из которых развивается ТЭЛА. При инсультах и ортопедических вмешательствах тромбозы глубоких вен развиваются более чем у половины пациентов. В условиях многопрофильного стационара ТЭЛА наблюдается у 15-20 из 1000 лечившихся пациентов; с ней связано 10% госпитальной летальности. При абдоминальных хирургических вмешательствах и операциях на грудной клетке ТГВ встречается у каждого третьего пациента. В терапевтических стационарах тромбозы вен возникают у 17% больных, а при инфаркте миокарда они выявляются в 22% случаев. ТЭЛА является причиной смерти у 2-5 женщин на каждые 1000 родов.
Наиболее частой причиной тромбоэмболии становится отрыв тромба и закупорка им части или всего русла легочной артерии. Тромб, чаще всего, образуется в венах таза или ног, поэтому основную причину развития заболевания составляют тромбоз, варикоз или воспаление глубоких вен нижних конечностей. Риск ТЭЛА сильно возрастает при тромбофлебите. Иногда сгустки крови образуются в венах рук или в правой части сердца.
Факторами риска являются:
- беременность и первые 6 недель после родов,
- прием гормональных препаратов (влияющих на свёртываемость крови),
- рак и некоторые виды лечения рака, такие как химиотерапия,
- повреждение сосудистой стенки вследствие травм и переломов,
- хирургия, особенно абдоминальная или ортопедическая хирургия, такая как хирургия бедра или колена,
- сердечно-сосудистые заболевания, такие как фибрилляция предсердий, сердечная недостаточность, сердечный приступ или инсульт,
- прием гормональных препаратов,
- унаследованные нарушения свёртывания крови, например, тромбофилия,
- воспалительное заболевание кишечника,
- аутоиммунные заболевания, такие как волчанка или антифосфолипидный синдром,
- размещение венозных катетеров, кардиостимуляторов или имплантируемых дефибрилляторов,
- жир, который может вырваться из костного мозга, когда кость ломается (хотя это случается относительно редко).
Кроме того, повышенный риск развития сгустков крови в венах возникает, если присутствует один из следующих факторов:
- Семейная история тромбозов,
- Ожирение,
- Пожилой возраст,
- Использование оральных контрацептивов, особенно курильщиками после 35 лет,
- Длительный период постельного режима или сидения в течение длительного времени, например, в самолете или автомобиле.
Клинические формы заболевания
В зависимости от клинической симптоматики выделяют несколько форм тромбоэмболии легочной артерии.
Тромбоэмболия мелких ветвей (немассивная) — может проявляться как послеоперационная пневмония, с небольшой одышкой, болью в грудной клетки. Непосредственно жизни не угрожает, но требует тщательного обследования и профилактики повторных эмболий.
Субмассивная ТЭЛА — возникает при закупорке долевых ветвей легочной артерий, проявляется признаками выраженной сердечно-сосудистой недостаточности, которая может нарастать или на фоне лечения уменьшаться, приводя в итоге к развитию хронической легочной гипертензии.
Массивная тромбоэмболия легочной артерии характеризуется крайне-тяжелым состоянием пациента, с низким артериальным давление, одышкой, нарастанием явлений острой сердечно-сосудистой недостаточности. При массивной ТЭЛА чаще всего наступает смерть в ближайшее время после первых признаков заболевания.
Симптомы
Легочная эмболия требует неотложной медицинской помощи. Симптомы зависят от того, насколько заблокирована легочная артерия и от общего состояния человека. Они тяжелее и ярче выраженнее, если есть серьезное заболевание, такое как хроническая обструктивная болезнь легких или болезнь коронарных артерий.
Симптомы ТЭЛА могут напоминать инфаркт миокарда или воспаление лёгких.
Основными симптомами лёгкой формы болезни, с которыми пациенты обращаются к врачу, являются отдышки, боли в грудной клетке и кашель. В более серьёзных случаях наблюдается частый слабый пульс, повышенная температура тела, бледность и потери сознания.
Симптомы обычно начинаются внезапно и могут включать:
- Внезапная одышка.
- Резкая боль в груди, часто усугубляется кашлем или движением.
- Боль в спине.
- Кашель с или без кровавой мокроты.
- Чрезмерное потоотделение.
- Быстрый пульс или дыхание.
- Посинение губ.
- Синеватая кожа (цианоз).
Признаки легочного инфаркта (тканевая смерть) развиваются медленно в течение нескольких часов после легочной эмболии. Легочный инфаркт может вызвать кашель, который вызывает окровавленную мокроту, острую боль в груди при вдыхании, а иногда и лихорадку. Эти симптомы часто продолжаются несколько дней, с каждым днем они становятся мягче.
Симптомы эмболии легких, как правило, внезапно наступает и может включать в себя один или несколько из следующих симптомов: одышка (одышка), тахипния (быстрое дыхание), боли в груди «плеврита» характера (ухудшается дыхание), кашель и кровотечение (кашель до крови).[16] Более тяжелые случаи могут включать такие признаки, как цианоз (синяя обесцвечивание, обычно губ и пальцев), коллапс и нестабильность кровообращения из-за снижения кровотока через легкие и в левую сторону сердца. Около 15% всех случаев внезапной смерти связано с ЧП.[2]
При физическом осмотре легкие обычно нормальные. Иногда шум трения плевры может слышаться на пораженные участки легких (в основном в ЧП с инфаркт). Плевральный выпот иногда представить, что это экссудативный, выявляемого специалистами компании перкуссионный звук, слышно дыхание и вокального резонанса. Нагрузку на правый желудочек могут быть обнаружены в левой парастернальной тя, громкий легочный компонент второго сердечного звука, и/или повышение давления в яремной Вене.[2] Низкосортная лихорадка может присутствовать, в частности если связанные легочные кровоизлияния или инфаркт.[17]
А мелкие легочные эмболы, как правило, селят в более отдаленных районах без коллатеральное кровообращение они чаще всего становятся причиной инфаркта легких и небольших выпотов (оба из которых являются болезненные), но не гипоксии, одышки или нестабильности гемодинамики, таких как тахикардия. Больше пес, который, как правило, селят в центре, как правило, причиной диспноэ, гипоксия, пониженное давление, быстрое сердцебиение и обмороки, но часто безболезненно, потому что нет инфаркта легких за счет коллатерального кровообращения. Классическая презентация для PE с плевритной боли, одышка и тахикардия, скорее всего, вызвана большой фрагментированный эмболия в результате большой и малый пес. Таким образом, малый пес часто пропускал, потому что они вызывают только плевритной боли без каких-либо других выводов и большой пес часто пропускала, потому что они безболезненны и имитировать другие условия часто вызывает изменений на ЭКГ и небольшие подъемы уровней тропонина и БНП.[18]
Осложнения
В некоторых случаях, не выявленная своевременно тромбоэмболия развивается в хроническую тромбоэмболическую лёгочную гипертензию. Она проявляется в виде слабости, повышенной утомляемости и отдышек после физических нагрузок.
Более серьёзными осложнениями ТЭЛА являются остановка сердца, инфаркт лёгкого с развитием пневмонии или плеврит.
Внезапная смерть.
Профилактика и прогноз
Во избежание тромбоэмболии необходимо предотвратить факторы риска: ожирение, курение, варикоз. Людям, принимающим препараты со стероидными гормонами, следует регулярно проверять свертываемость крови.
Если в семье есть родственники с факторами риска, необходимо наблюдаться у терапевта на предмет возможного возникновения тромбов. Летальность ТЭЛА без лечения составляет 18-33%, при диагностике и оказании медицинской помощи – 8%,а 75-90% пациентов умирают в течение первых нескольких часов после эмболии.
После истечения периода повышенного риска (примерно одна неделя) потребуются месяцы или годы, чтобы полностью решить проблему. У вас может развиться легочная гипертензия со значительными последствиями для жизни, включая одышку и непереносимость физической нагрузки.
ТЭЛА — это не самостоятельное заболевание, а осложнение большинства болезней с образованием тромбов и занимает третье место по смертности среди всех заболеваний.
Диагностика
Диагностика ТЭЛА
Клинические проявления ТЭЛА зависят от локализации эмболов, степени нарушения лёгочного кровотока и сопутствующих заболеваний. Клинические признаки, хотя и не специфичны, дают основание заподозрить заболевание и ориентировочно судить о локализации поражения. При эмболии дистальных ветвей лёгочных артерий у большинства больных появляются симптомы инфарктной пневмонии: резкие “плевральные” боли в груди, связанные с дыханием, одышка, кашель со скудной мокротой, лихорадка. Кровохарканье наблюдается лишь в 1/3 случаев. При объективном обследовании выявляются влажные хрипы, шум трения плевры. Слудует учитывать, во-первых, что у 60% больных инфарктная пневмония не развивается (и тогда симптомы отсутствуют), а во-вторых, на формирование инфаркта необходимо 2-3 дня после эмболии. При наличии сопутствующей патологии сердечно-сосудистой системы дистальная эмболия может проявляться коллапсом и симптомами правожелудочковой недостаточности. При массивной ТЭЛА эмболы локализуются в лёгочном стволе или главных лёгочных артериях. Она обычно проявляется симптомами острой сердечно-лёгочной недостаточности: коллапсом, выраженной одышкой, тахикардией, болью за грудиной. В случае выключения из кровообращения более 60% артериального русла лёгких, появляются увеличение печени, набухание шейных вен. При подозрении на ТЭЛА обязательны исследования: – электрокардиография – эхокардиография – рентгенография грудной клетки – перфузионная (перфузионно-вентиляцонная) сцинтиграфия лёгких или спиральная компьютерная томография или ангиопульмононография – ультразвуковое исследование магистральных вен ног.
На ЭКГ наиболее типичными признаками являются появление Q в III отведении, глубокого S в I отведении и отрицательного Т в III отведении (синдром МакГинн-Уайт), а также блокада правой ножки пучка Гиса. Возможно появление отрицательных симметричных зубцов Т в отведениях V1-3(4); подъём ST в III, aVF, aVR и V1-3(4); смещение переходной зоны к левым грудным отведениям. Только у трети пациен- тов на ЭКГ отмечаются признаки перегрузки правых отделов сердца. У 20% больных с ТЭЛА изменения на ЭКГ отсутствуют.
На рентгенограмме можно выявить расширение верхней полой вены, увеличение правых отделов сердца, выбухание конуса лёгочной артерии, высокое стояние купола диафрагмы на стороне поражения, дисковидные ателектазы, плевральный выпот, – однако все эти симптомы малоспецифичны. Единственным характерным для ТЭЛА является симптом Вестермарка: расширение корня лёгкого и обеднение лёгочного рисунка в зоне поражения, но он наблюдается лишь в 5% случаев. Тем не менее, данные рентгенографии имеют значение для исключения пневмонии, пневмоторакса, инфаркта миокарда, перикардита.
Эхокардиография может подтвердить диагноз ТЭЛА и дифференцировать её с другими острыми заболеваниями сердца. На эхокардиограмме выявляются гипокинезия и дилатация правого желудочка; парадоксальное движение межжелудочковой перегородки; трику- спидальная регургитация; отсутствие или уменьшение респираторного спадения нижней полой вены; дилатация лёгочной артерии; признаки лёгочной гипертензии.
Сцинтиграфия информативна в 87% случаев. Она демонстрирует дефекты перфузии эмболического генеза – с чёткой очерченностью, треугольной формой и расположением, соответствующим зоне кровоснабжения поражённого сосуда (доля, сегмент). При окклюзии мелких ветвей лёгочной артерии диагностическая ценность снижается.
Мультиспиральная КТ с контрастированием сосудов позволяет визуализировать тромбы в лёгочной артерии, а также изменения лёгких, обусловленные другими заболеваниями, проявляющимися дефектами перфузии или наполнения. Чувствительность этого метода высока при локализации эмболов в крупных лёгочных артериях и существенно снижается при поражении субсегментарных и более мелких артерий.
Ангиопульмонография признаётся “золотым стандартом” в диагностике ТЭЛА. Признаками эмболии при данном исследовании служат: ампутация сосуда или дефект наполнения в его просвете. Лабораторный метод определения Д-димера используется для исключения ТЭЛА. Нормальный его уровень в плазме позволяет с точностью до 90% отвергнуть предположение о наличии ТЭЛА у больных с низкой или средней клинической вероятностью. Диагноз ТЭЛА устанавливают путём анализа результатов клинического, инструментального и лабораторного исследований. Тем не менее, при жизни диагноз правильно устанавливается только у 34% больных. В то же время, в 9% случаев имеет место её гипердиагностика.
Лечение
Лечение ТЭЛА
Основной целью лечебных мероприятий при ТЭЛА является нормализация кровообращения в легких и предотвращение развития тяжелой хронической постэмболической легочной гипертензии.
Восстановление проходимости легочной артерии осуществляется консервативным и хирургическим путем.
Консервативное лечение ТЭЛА предполагает лизис (растворение) тромбоэмбола и профилактику нарастающего тромбоза и повторной тромбоэмболии.
Тромболитическую терапию при лечении ТЭЛА используют уже более 30 лет. Суть которого заключается в ведение в вену препарата растворяющий тромбы.
Достоинства. Тромболитическая терапия приводит к быстрому восстановлению кровотока в пораженном сосуде. Уменьшает смертность от ТЭЛА, снижает количество повторной легочной эмболии и необходимость проведения эмболэктомии, улучшает качество жизни в следствии снижения частоты развития хронической легочной гипертензии.
Недостатки. На фоне такого лечения увеличивается количество кровотечений.
Вместе с тем при сопоставлении положительных и отрицательных моментов тромболитической терапии ТЭЛА были сделаны выводы о том, что целесообразность ее применения у определенных больных сомнений вызывать не должна.
Актикоагулятная терапия назначается всем больным с ТЭЛА. Применяется гепарин или низкомолекулярные гепарины.
Хирургическое лечение ТЭЛА. В соответствии с рекомендациями международных обществ хирургическое удаление тромбоэмбола из легочного русла в настоящее время проводится пациентам с ТЭЛА высокого риска, когда тромболизис абсолютно противопоказан, или неэффективен, или недостаточно времени для проведения эффективного системного тромболизис. Тромбы могут быть удалены после рассечения ствола легочной артерии и механического удаления эмбола. Смертность после такой операции варьирует от 30 до 50%.
Эндоваскулярное вмешательство (чрескожная катетерная эмболэктомия и фрагментация тромба) на легочных артериях при ТЭЛА может быть альтернативой тромболизису у пациентов с абсолютными противопоказаниями к нему или дополнением к тромболитической терапии при сохранении нарушений гемодинамики. Выполняется под местной анестезией, пациент находится в сознании. Местом доступа является одна из вен: общая бедренная, кубитальная, подключичная или яремная. Катетер заводится через правые отделы сердца в легочной ствол, далее в одну из легочных артерий непосредственно к эмболу. Через катер проводится проводник, а по нему все необходимые инструменты. С помощью специальных баллонов эмболы ферментируются, что приводит к улучшению кровотока по артерии.
Источник